Até à data – e depois da avaliação do regulador europeu –, quatro vacinas Covid-19 estão autorizadas para uso condicional na União Europeia: Pfizer-BioNTech, Moderna, AstraZeneca e Janssen (Johnson & Johnson). Dividem-se em duas tecnologias diferentes: vacinas de ARN mensageiro (ARNm) e vacinas de vetor viral. Saiba como funcionam e qual a sua eficácia, com a certeza de que são seguras, não interferem com o nosso ADN e não provocam Covid-19.
Vacinas Covid-19: como funcionam e qual a sua eficácia?
As vacinas Covid-19 autorizadas para uso em Portugal foram desenvolvidas com diferentes tecnologias – perceba como funcionam.
Desenvolver uma vacina pode levar entre 10 a 15 anos de investigação e ensaios. No entanto, as primeiras vacinas Covid-19 autorizadas pela OMS para uso emergencial demoraram menos de um ano a ser desenvolvidas – muito mais rápido do que o anterior “recorde” de quatro anos, o tempo necessário para desenvolver a vacina da papeira, por Maurice Hilleman, na década de 1960.
A velocidade com que as vacinas Covid-19 foram desenvolvidas deve-se muito às técnicas utilizadas, incluindo a abordagem pioneira de ARNm, que é relativamente nova e nunca havia sido antes aprovada para uso humano (embora estejam em desenvolvimento várias vacinas de ARNm para outras doenças).
Preocupado com a segurança destas vacinas? Saiba que o desenvolvimento rápido não comprometeu a integridade científica e a segurança do processo: as vacinas passaram por todas as fases previstas, incluindo a fase pré-clínica, ensaios clínicos e controlo de qualidade. Estas vacinas foram autorizadas para uso condicional na União Europeia, após avaliação pela Agência Europeia de Medicamentos (EMA, na sigla em inglês), mantendo-se uma rigorosa monitorização.
Ensinar o sistema imunitário
No geral, as vacinas ajudam o sistema imunitário de cada pessoa a reconhecer, identificar e a lutar contra uma infeção, antes que esta cause danos ao organismo. De que forma? Ao expor o organismo a uma parte do agente infecioso, de forma segura e controlada, para desencadear uma resposta imunitária.
Desta forma, a vacina ensina o corpo a reconhecer o vírus para que, numa futura infeção, o possa eliminar rapidamente. Esta “aula” prévia é essencial: quando o organismo é exposto, o sistema imunitário pode demorar até semanas a aprender a responder à nova infeção. Mas, da segunda vez que se deparar com o vírus, vai lembrar-se de como proteger o corpo contra a doença. A reação será mais rápida e eficaz, evitando o desencadear da doença infeciosa (ou atenuando os seus sintomas).
Depois da vacinação, poderão ser notados alguns sintomas, como febre: é um sinal de que o organismo está a reagir à vacina e a desenvolver imunidade ao vírus.
O que difere nos vários tipos de vacina é a forma como esta exposição ao agente infecioso é feita, ou seja, o método usado. Podemos imaginar, por exemplo, que a imunização do organismo é como o processo de mobilar uma casa, em que os móveis podem chegar já prontos ou podem ter de ser construídos, com recurso a instruções. Assim também se podem dividir os dois grandes tipos de vacinas:
• Vacinas que expõem o organismo diretamente ao vírus (numa forma enfraquecida ou sem capacidade de se multiplicar), ou a partes do vírus (proteínas, glicoproteínas ou péptidos). É o caso das vacinas de vírus atenuado ou inativado ou das vacinas à base de proteínas virais. Existem ainda vacinas VLP (sigla originada do inglês “vírus-like particles”), constituídas por partículas semelhantes aos vírus, produzidas por tecnologia de ADN recombinante, que mimetizam a ação dos vírus, desencadeando resposta do sistema imunitário, sem riscos de infeção (porque não contêm material genético viral). A vacina do vírus do papiloma humano (VPH ou, na sigla em inglês, HPV) é um exemplo das vacinas com tecnologia VLP.
• Vacinas que transmitem instruções para que seja o próprio organismo a “construir” partes do agente infecioso. As vacinas ARNm (Pfizer-BioNTech, Moderna) e de vetor viral (AstraZeneca e Janssen), já autorizadas para uso condicional, correspondem a esta última tipologia: dão instruções às células sobre como produzir o antigénio (substância estranha ao organismo).
Vacinas ARNm: uma estreia na história das vacinas | Pfizer-BioNTech e Moderna
Como funcionam?
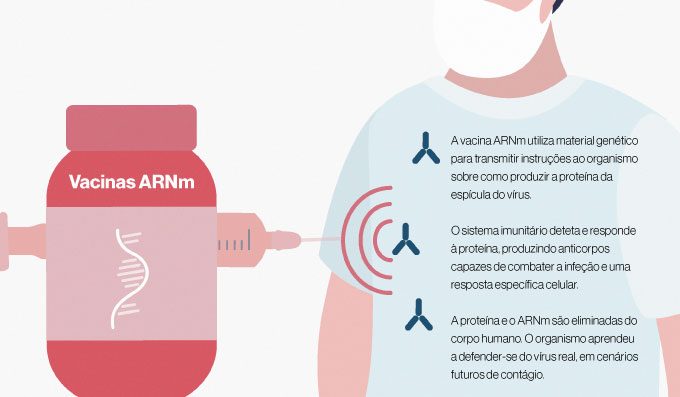
As vacinas Covid-19 desenvolvidas com a técnica ARNm utilizam material genético (ácido ribonucleico mensageiro, daí a sigla ARNm – também conhecida pela versão em língua inglesa mRNA) para transmitir instruções aos ribossomas (fábricas de proteínas das células) sobre como criar a proteína da espícula (spike protein, em inglês) do SARS-CoV-2 no organismo humano. O ARNm nunca entra no núcleo das células, onde está o ADN humano. Logo, não existem riscos de alteração do nosso próprio material genético.
Por si só – e desligada dos restantes componentes do vírus – a proteína da espícula é inofensiva ao organismo: não transmite o vírus, nem a doença Covid-19. No entanto, é uma substância estranha ao organismo que, depois de produzida pelas células (com as instruções da vacina) vai desencadear a resposta do sistema imunitário. Esta resposta pode ser de tipo humoral (produção de anticorpos específicos, como demonstrado na imagem) mas também de tipo celular (células T).
Sabia que a proteína da espícula é um elemento característico dos coronavírus (como o SARS-CoV-2, responsável pela Covid-19)? É dela que surge o nome “corona”, já que a sua estrutura de espigões na superfície do vírus lembra uma coroa, quando vista ao microscópio eletrónico. Esta proteína ajuda o coronavírus a fixar-se à membrana das células humanas, permitindo ao vírus infetar o organismo. Os cientistas têm aproveitado a proteína da espícula para desenvolver as vacinas contra a Covid-19 precisamente porque esta é muito distintiva dos coronavírus, mas também por ser a mais imunogénica, muito abundante e de localização superficial.
Após a toma da vacina – e sem riscos de desenvolver Covid-19 –, o organismo demora algumas semanas a aprender a lutar contra o elemento estranho detetado, produzindo anticorpos e selecionando células imunitárias específicas contra o SARS-CoV-2.
No processo, as proteínas da espícula são completamente eliminadas, assim como o ARNm usado para transmitir as instruções, permanecendo apenas a “memória imunológica”, ou seja, um conjunto de glóbulos brancos (linfócitos T e B) que aprenderam como defender o organismo contra o vírus e guardam agora esta memória para uso futuro. O organismo passa a estar preparado para reconhecer e combater as proteínas da espícula no futuro, respondendo rapidamente a uma infeção SARS-CoV-2 antes que esta cause danos ao organismo.
Uma vez que o antigénio é produzido dentro das próprias células do organismo, estas vacinas conseguem desencadear uma reação imunitária forte, com elevados níveis de eficácia. As vacinas ARNm são relativamente fáceis e baratas de fabricar, mas exigem um armazenamento a temperaturas muito baixas enquanto não são administradas.
As vacinas de ARNm são um dos tipos de “vacinas de ácidos nucleicos”, que se baseiam na utilização de material genético – ARN ou ADN – para providenciar instruções às células. As vacinas Covid-19 são as primeiras vacinas de ácidos nucleicos autorizadas para uso humano.
Quantas doses?
Estas vacinas são dadas em duas doses, injetadas no músculo da parte superior do braço. O intervalo entre as duas doses é de 28 dias, tanto para a vacina da Pfizer-BioNTech, como para a da Moderna.
Vacinas de vetor viral: o cavalo de Troia da imunização | AstraZeneca e Janssen
Como funcionam?
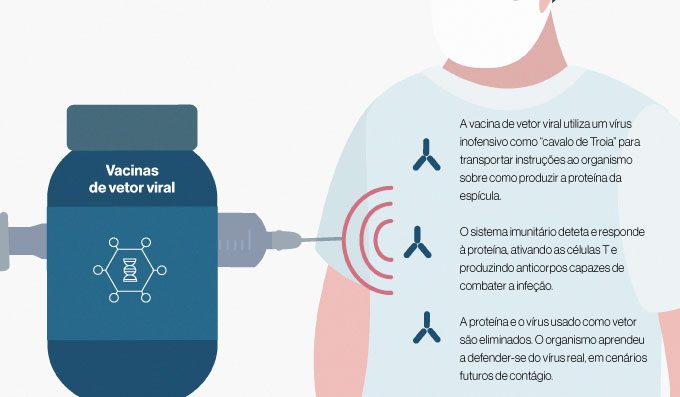
Tal como as vacinas de ARNm, os vetores virais também providenciam instruções às células sobre como produzir a proteína da espícula, desencadeando a resposta imunitária. O que muda é a forma como essas instruções são transmitidas.
Em vez de material genético (ARNm), estas vacinas usam um vírus inofensivo (que não é o vírus causador da Covid-19) como veículo de transmissão das instruções às fábricas de proteínas das células. O vírus inofensivo funciona, desta forma, como uma espécie de cavalo de Troia que “engana” o organismo para que comece a produzir a proteína da espícula. O antigénio desencadeia depois a reação do sistema imunitário, que aprende a combater uma infeção SARS-CoV-2. A imunização permite que, em futuros contactos com o vírus, o organismo reaja rapidamente à infeção e evite a doença – podendo até evitar a própria transmissão do vírus (de acordo com alguns dados iniciais encorajadores).
A vacina contra o Ébola, autorizada em 2019, é um exemplo de como a técnica de vetor viral pode ser usada para travar outras doenças virais além da Covid-19.
A abordagem de vetor viral consegue desencadear uma elevada resposta imunitária. Ainda assim, uma vez que é preciso usar um vírus inofensivo como vetor, a eficácia da vacina pode ser menor em pessoas que já tenham sido expostas ao vetor e desenvolvido imunidade a este. No caso das vacinas AstraZeneca e Janssen, o vírus usado como vetor é um adenovírus (associado maioritariamente a constipações ligeiras), modificado em laboratório para não se replicar nas células do organismo.
O processo de fabrico destas vacinas é mais complexo e dispendioso do que o das vacinas de ARNm. Por outro lado, o armazenamento é mais simples, uma vez que não exige temperaturas muito baixas (2ºC a 8ºC).
Quantas doses?
A vacina da AstraZeneca é dada em duas doses, com um intervalo recomendado de 8 a 12 semanas entre ambas, tal como recomendado pela Organização Mundial de Saúde (em Portugal, atualmente, a recomendação da Direção-Geral de Saúde é de 8 semanas). A vacina da Janssen é de dose única.
Ambas as vacinas são dadas, por norma, no músculo da parte superior do braço.
Outras vacinas Covid-19
Além das quatro vacinas já aprovadas pela EMA, outras vacinas estão nas fases finais de ensaios clínicos – e algumas já foram encomendadas pela União Europeia, como é o caso da CureVac e da Sanofi/GSK. No pipeline de desenvolvimento, são várias as tecnologias utilizadas para desencadear a resposta do sistema imunitário, Existem outras vacinas de ARNm (a CureVac, por exemplo) e de vetor viral, mas também tecnologias mais tradicionais:
• A Sanofi/GSK é uma vacina à base de proteínas. Ou seja, em vez de transmitir instruções, a vacina contém fragmentos da proteína da espícula, especialmente escolhidos e combinados pela capacidade de fazer reagir o sistema imunitário. Esta técnica já é usada, por exemplo, nas vacinas contra a hepatite B.
• As vacinas de vírus atenuado ou inativado são outra alternativa. Esta técnica usa versões enfraquecidas ou inativadas do agente infecioso para estimular o sistema imunitário. É uma abordagem tradicional e de resposta imunitária bem estabelecida, usada nas vacinas da hepatite A e do sarampo, por exemplo.
Qual a eficácia das vacinas Covid-19?
O desenvolvimento das vacinas Covid-19 implicou diversas etapas de ensaios clínicos e milhares de voluntários. O nível de eficácia de cada uma das vacinas aprovadas foi determinado pelos resultados dos ensaios clínicos – e diz respeito à eficácia demonstrada no grupo de voluntários que recebeu a vacina, em comparação com o grupo que recebeu um placebo. Os números abaixo indicados constam de análises publicadas pela EMA.
• Vacina Pfizer-BioNTech (Comirnaty): eficácia de 95% nos ensaios clínicos.
• Vacina Moderna: eficácia de 94,1% nos ensaios clínicos.
• Vacina AstraZeneca (cujo nome mudou recentemente para Vaxzevria): eficácia de cerca de 60% nos ensaios clínicos.
• Vacina Janssen: eficácia de 67% nos ensaios clínicos.
Bastará olhar para os níveis de eficácia para escolher a “melhor” vacina? Infelizmente, não é assim tão simples. As percentagens de eficácia das diferentes vacinas não devem ser comparadas entre si como indicador de sucesso. Fazê-lo seria o mesmo que comparar “alhos e bugalhos”. Porquê?
• As metodologias e critérios nos ensaios clínicos variaram de vacina para vacina.
• A evolução da pandemia tem sido muito rápida – e as vacinas foram desenvolvidas em momentos diferentes. Enquanto as primeiras vacinas (que recorreram à técnica ARNm) foram testadas nas fases iniciais da pandemia, a última vacina a ser aprovada (Janssen) foi testada mais tarde, num contexto mais complexo, em que emergiam diferentes variantes do vírus (com impacto na eficácia global da vacina). Esta questão explica também o registo de diferentes eficácias conforme o país onde os ensaios decorrem.
• A eficácia obtida diz respeito a cada um dos ensaios clínicos (em relação com o grupo de controlo) e não tem em conta a vacinação no “mundo real”, a larga escala.